Заболевание хрусталика при сахарном диабете

Диабетическая катаракта – это помутнение хрусталика глазного яблока, которое ведет к зрительной дисфункции вплоть до амавроза. Основные симптомы заболевания: появление плавающих «мушек» перед глазами, диплопия, ухудшение зрения. Для постановки диагноза применяются такие исследования, как визометрия, биомикроскопия, ретиноскопия, офтальмоскопия и УЗИ в режиме А-сканирования. Консервативное лечение сводится к назначению препаратов на основе рибофлавина, цитохрома-С, никотиновой и аскорбиновой кислот. Хирургическое вмешательство заключается в экстракции катаракты и имплантации ИОЛ.
Общие сведения
Диабетическая катаракта – комплекс патологических изменений хрусталика, которые развиваются на фоне нарушения углеводного обмена у пациентов с сахарным диабетом (СД). Согласно статистическим данным, патология встречается у 16,8% больных, страдающих нарушением толерантности к глюкозе. У лиц старше 40 лет дисфункцию удается визуализировать в 80% случаев. В общей структуре распространенности катаракты на долю диабетической формы приходится 6%, с каждым годом прослеживается тенденция к увеличению этого показателя. Второй тип СД сопровождается поражением хрусталика на 37,8% чаще, чем первый. У женщин заболевание диагностируют в два раза чаще, чем у мужчин.
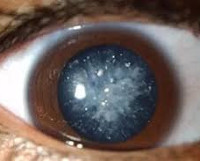
Диабетическая катаракта
Причины
Ведущий этиологический фактор диабетической катаракты – повышение уровня глюкозы в крови при СД 1 и 2 типа. При инсулинозависимом диабете, клиническую картину болезни выявляют в более молодом возрасте, это обусловлено хронической гипергликемией на фоне абсолютной или относительной недостаточности инсулина. При инсулиннезависимом диабете нарушается взаимодействие клеток с гормоном, подобные изменения более характерны для пациентов средней возрастной группы.
Риск развития катаракты напрямую зависит от диабетического «стажа». Чем дольше пациент страдает СД, тем выше вероятность формирования помутнений хрусталика. Резкий переход с пероральных таблетированных форм гипогликемических препаратов на инсулин для подкожного введения может стать триггером, который запускает цепь патологических изменений. Необходимо отметить, что при своевременной адекватной компенсации дисфункции углеводного обмена подобных расстройств удается избежать.
Патогенез
Доказано, что при повышении концентрации сахара в крови он определяется в структуре водянистой влаги. При декомпенсации диабета нарушается физиологический гликолитический путь усвоения декстрозы. Это приводит к ее превращению в сорбитол. Данный шестиатомный спирт неспособен проникать через клеточные мембраны, что становится причиной осмотического стресса. Если показатели глюкозы долгое время превышают референтные значения, сорбитол накапливается в хрусталике, что влечет за собой снижение его прозрачности.
При избыточном накоплении в хрусталиковых массах ацетона и декстрозы повышается чувствительность белков к воздействию света. Фотохимические реакции лежат в основе локальных помутнений. Повышение осмотического давления ведет к избыточной гидратации и способствует развитию отека. Метаболический ацидоз стимулирует активацию протеолитических ферментов, которые инициируют денатурацию протеинов. Важная роль в патогенезе отводится отеку и дегенерации ресничных отростков. При этом существенно нарушается трофика хрусталика.
Классификация
По степени помутнения диабетическую катаракту принято разделять на начальную, незрелую, зрелую и перезрелую. Перезрелый тип еще обозначают как «молочный». Различают первичную и вторичную (осложненную) формы. Приобретенные изменения в хрусталиковой капсуле и строме относят к обменным нарушениям. Выделяют два основных вида болезни:
- Истинная. Развитие патологии обусловлено непосредственным нарушением углеводного обмена. Истинный тип можно наблюдать в молодом возрасте. Сложности в дифференциальной диагностике возникают у людей после 60-ти лет с СД в анамнезе.
- Сенильная. Структурные изменения хрусталика, возникающие у больных преклонного возраста, у которых в анамнезе имеется сахарный диабет. Для заболевания характерно двухстороннее течение и склонность к быстрому прогрессированию.
Симптомы диабетической катаракты
Клиническая симптоматика зависит от стадии заболевания. При начальном диабетическом поражении зрительные функции не нарушены. Пациенты отмечают улучшение зрения при работе на близком расстоянии. Это обусловлено миопизацией и является патогномоничным признаком патологии. При увеличении объема помутнений больные предъявляют жалобы на появление «мушек» или «точек» перед глазами, диплопию. Отмечается повышенная чувствительность к свету. Возникает ощущение, что окружающие предметы рассматриваются через желтый фильтр. При взгляде на источник света появляются радужные круги.
При зрелой форме острота зрения резко снижается вплоть до светоощущения. Пациенты теряют даже предметное зрение, что значительно затрудняет ориентацию в пространстве. Довольно часто родственники отмечают изменение цвета зрачка больного. Это объясняется тем, что через просвет зрачкового отверстия виден хрусталик, окраска которого приобретает молочно-белый оттенок. Применение очковой коррекции не позволяет полностью компенсировать зрительную дисфункцию. Поражаются оба глаза, но выраженность симптомов справа и слева различается.
Осложнения
Негативные последствия диабетической катаракты вызваны не столько патологическими изменениями со стороны хрусталика, сколько нарушением метаболизма при СД. Пациенты подвержены риску возникновения диабетической ретинопатии с макулярным отеком. При зрелых катарактах выполнение лазерной факоэмульсификации сопряжено с высокой вероятностью разрыва задней капсулы. Часто наблюдается присоединение послеоперационных воспалительных осложнений в виде кератоконъюнктивита и эндофтальмита.
Диагностика
Обследование пациента, страдающего диабетической катарактой, должно быть комплексным. Помимо переднего сегмента глаз проводят детальный осмотр сетчатки, поскольку при СД прослеживается высокий риск сопутствующего поражения внутренней оболочки глаза. Обязательно выполнение таких лабораторных исследований, как анализ крови на гликированный гемоглобин, глюкозотолерантный тест и определение сахара крови. В большинстве случаев консультация офтальмолога включает следующие инструментальные диагностические процедуры:
- Исследование зрительной функции. При проведении визометрии выявляется снижение остроты зрения вдаль. При выполнении работы на расстоянии 30-40 см дискомфорт отсутствует. С возрастом прогрессируют пресбиопические изменения, в тоже время болезнь приводит к кратковременному улучшению зрения вблизи.
- Осмотр глаза. В ходе биомикроскопии визуализируются точечные и хлопьевидные помутнения, расположенные в поверхностных отделах передней и задней капсулы. Реже в проходящем свете можно обнаружить небольшие дефекты, которые локализируются глубоко в строме.
- Ретиноскопия. Прогрессирование заболевания становится причиной формирования миопического типа клинической рефракции. Ретиноскопию можно заменить скиаскопией с применением скиаскопических линеек. Дополнительно проводится компьютерная рефрактометрия.
- Осмотр глазного дна. Офтальмоскопия – это рутинная процедура в практической офтальмологии. Исследование выполняется с целью исключения диабетической ретинопатии и поражения зрительного нерва. При тотальной катаракте выполнение офтальмоскопии резко затруднено из-за снижения прозрачности оптических сред.
- Ультразвуковое исследование. УЗИ глаза (А-сканирование) позволяет измерить переднезадний размер глазного яблока (ПЗР), чтобы определить, чем обусловлена миопизация. При диабетической катаракте ПЗР соответствует норме, при выраженных помутнениях хрусталик увеличен в размере.
Лечение диабетической катаракты
При выявлении начальных изменений целью лечения является достижение толерантных значений глюкозы крови и компенсация СД. Нормализация углеводного обмена возможна при соблюдении диеты, применении пероральных антигипергликемических препаратов и инъекций инсулина. Своевременное назначение консервативной терапии дает возможность положительно повлиять на динамику развития катаракты, обеспечить ее частичную или полную резорбцию. При зрелой стадии нормализация уровня сахара крови не менее важна, однако добиться даже частичного восстановления прозрачности хрусталика при грубых помутнениях невозможно.
Для профилактики прогрессирования патологии назначают инстилляции рибофлавина, аскорбиновой и никотиновой кислот. При незрелой форме используют препараты на основе цитохрома-С, комбинации неорганических солей и витаминов. Доказана эффективность внедрения в офтальмологическую практику лекарственных средств, активным компонентом, которых является синтетическое вещество, предупреждающее окисление сульфгидрильных радикалов растворимых белков, входящих в состав гексагональных клеток.
Хирургическое лечение предусматривает удаление хрусталика микрохирургическим путем (ультразвуковая факоэмульсификация) с последующей имплантацией интраокулярной линзы (ИОЛ) в капсулу. Оперативное вмешательство выполняется при выраженной зрительной дисфункции. Катаракту на начальной стадии целесообразно удалять в том случае, если ее наличие затрудняет проведение витреоретинальной операции или лазерной коагуляции внутренней оболочки при диабетической ретинопатии.
Прогноз и профилактика
Исход определяется стадией диабетической катаракты. В случае своевременного лечения болезни на этапе начальных помутнений возможна их полная резорбция. При зрелой катаракте восстановить утраченные функции можно только путем оперативного вмешательства. Специфическая профилактика не разработана. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, соблюдению специальной диеты, профилактическому осмотру у офтальмолога 1 раз в год с обязательным выполнением биомикроскопии и офтальмоскопии.
Сахарный диабет – это очень опасное и прогрессирующее заболевание, которое затрагивает все органы и системы человека. Со временем страдают сосуды, почки, нервная и половая системы. Негативным изменениям подвергаются органы зрения. Частным спутником этого диагноза становится диабетическая катаракта. Такая патология характеризуется помутнением хрусталика. Нарушение проявляется в разной степени. Оно является естественным для лиц пожилого возраста, у молодых встречается при травмах или диабете.
Причины диабетической катаракты
Патология представляет собой комплекс изменений в структуре хрусталика, развивающихся по причине нарушения углеводного обмена в организме. Второй тип сахарного диабета сопровождается поражением естественной оптической линзы чаще, чем первая разновидность заболевания. Стремительное развитие диабетической катаракты начинается с повышения уровня глюкозы в крови.
Если пациент принимает инсулин, клиническая картина патологии проявляется в более раннем периоде. Она обусловлена недостаточностью инсулина и хронической гипергликемией. Риск развития помутнения хрусталика зависит от того, сколько пациент болеет диабетом. Чем дольше он страдает от этого заболевания, тем выше вероятность изменения структуры линзы. Цепь патологических процессов запускается при резком переходе от пероральных гипогликемических медикаментов до инъекционного инсулина. Нарушения зрения удается избежать при своевременном лечении дисфункции углеводного обмена.
Признаки катаракты при диабете
Симптоматика зависит от того, на какой стадии находится основное заболевание. Начальный этап развития диабета может сопровождаться незначительным ухудшением зрения или его сохранением в полном объеме. Некоторые пациенты отмечают, что стали лучше видеть предметы, расположенные на близком расстоянии.
Как только объем помутнения увеличивается, больные жалуются на точки или мушки перед глазами, повышенную чувствительность к свету. Они теряют четкость зрения из-за появляющихся в поле зрения помех. При взгляде на источник освещения возникают разноцветные радужные круги. Тревожным звоночком будет возникновение желтоватого оттенка у всех предметов.
Зрелая форма сахарного диабета сопровождается резким снижением остроты зрения. Больные теряют способность ориентироваться в пространстве и обслуживать самих себя в бытовом плане. Родственники замечают, что цвет зрачка меняется. Через просвет его отверстия видно оптическую линзу, которая мутнеет и приобретает белесый оттенок. Использование очков или контактных линз не приводит к компенсации зрительной дисфункции. Пациенты утверждают, что они видят немного лучше, но зрение продолжает «падать». У диабетиков поражаются оба глаза с разной интенсивностью.
Классификация помутнения хрусталика
У человека с сахарным диабетом развивается помутнение хрусталика двух типов – это истинная и сенильная катаракта. Первый тип возникает вследствие нарушений углеводного обмена, второй становится спутником пожилого возраста и естественных процессов старения в организме. Диабетические катаракты делятся на несколько видов, которые переходят друг в друга со временем:
- начальная;
- незрелая;
- зрелая;
- перезрелая.
При сахарном диабете первого или второго типа помутнение хрусталика развивается очень быстро. От того, на какой стадии развития находится катаракта, зависит выбор способа лечения и прогноз выздоровления. Ни в коем случае нельзя ждать, пока катаракта дозреет, потеря времени грозит полной потерей зрительной функции.
Лечение диабетической катаракты
Консервативные терапевтические методы в виде глазных капель могут только затормозить процесс помутнения хрусталика на некоторое время. Однако такие методы лечения не способны полностью исправить ситуацию. Больным с диагнозом сахарный диабет для восстановления зрения назначается хирургическая операция.
Часто применяется метод факоэмульсификации хрусталика. Он подразумевает дробление естественной линзы с последующей установкой интраокулярной. Хирург помогает пациенту выбрать тип ИОЛ в зависимости от тяжести заболевания и сопутствующих нарушений. С помощью интраокулярной линзы можно не только вернуть зрение, но и исправить различные нарушения рефракции. Искусственные хрусталики помогают скорректировать астигматизм, близорукость и дальнозоркость.
Лучше всего делать операцию, когда катаракта находится на начальной или незрелой стадии. При этом у больного сохраняются все рефлексы глазного дна, нет препятствий для полноценной диагностики. Зрелые и перезрелые катаракты требуют применения повышенный энергии ультразвука. Это увеличивает нагрузку на глазные ткани, что несет в себе определенные риски.
При диабете все сосуды очень слабые, поэтому проводить оперативное вмешательство подобного плана нежелательно. При зрелой катаракте ослабевают цинновые связки, сильно истончается капсула оптической линзы. Во время операции может произойти ее разрыв, что усложняет имплантацию ИОЛ.
При каких показателях сахара удалять катаракту
У больных диабетом уровень сахара в крови постоянно меняется. Чтобы во время хирургического вмешательства, а также в период реабилитации не возникло осложнений, необходимо его нормализовать. Минимум за 2 недели до предполагаемой процедуры берется клинический анализ крови, назначаются препараты для снижения настораживающих показателей.
Удаление катаракты рекомендуется проводить при уровне сахара, равном 6.0-8.0. Низкие показатели могут спровоцировать кровоизлияние, независимо от величины разреза на поверхности глазного яблока. Операция проводится амбулаторно, через несколько часов после ее завершения пациент может отправляться домой в сопровождении близких. Перед процедурой больной должен принимать сахароснижающие препараты в форме таблеток или вводить инъекцию инсулина в обычной для себя дозировке. После этого необходимо позавтракать, чтобы избежать гипогликемии.
Пациентам рекомендуют брать с собой в клинику разрешенные продукты, чтобы употребить их после процедуры. Длительное ожидание своей очереди, стресс и повышенная нервозность также могут вызвать гипогликемию, поэтому людей с таким диагнозом оперируют в первую очередь. Врач следит за состоянием здоровья после имплантации ИОЛ, назначает схему лечения в восстановительный период, дает рекомендации по скорейшему восстановлению
Особенности предоперационной подготовки
Пациент перед операцией проходит тщательное обследование у отоларинголога, стоматолога, эндокринолога и терапевта. Без разрешения этих специалистов факоэмульсификация хрусталика не проводится. Анализы крови позволяют исключить наличие гепатита и ВИЧ-инфекции, а также проверить скорость свертываемости крови. Обязательно назначается электрокардиограмма для оценки работы сердца.
Среди противопоказаний к хирургическому вмешательству выделяют диагностированный подвывих хрусталика, почечную недостаточность в тяжелой форме. Помутнения большой площади оптической линзы затрудняет процедуру офтальмоскопии. Если она не может дать реальной картины состояния хрусталика, проводится ультразвуковое В-сканирование. В ходе этой процедуры устанавливают наличие вторичных заболеваний и прогнозируют возможные осложнения.
Послеоперационный период
При диабете хрусталик имеет форму чечевицы. Он увеличен в объеме и значительно больше искусственной линзы, которая помещается на его место. Это обуславливает индивидуальную реакцию организма, не все пациенты видят хорошо после хирургического вмешательства. Со временем зрение восстанавливается полностью.

Лечение катаракты при сахарном диабете в клинике доктора Трубилина
Врачи клиники обладают соответствующей компетенцией для проведения операций на разных стадиях катаракты. Индивидуальный подход к каждому пациенту помогает учесть все возможные риски и вернуть больному зрение. Факоэмульсификация хрусталика проводится на современном оборудовании с обязательной предварительной диагностикой. Комфортабельные палаты для размещения пациентов позволяют чувствовать себя в безопасности и сконцентрироваться на лечении.
Диабетическая ретинопатия – это офтальмологическое заболевание, развивающееся на фоне сахарного диабета. Последствия данного недуга очень тяжелые, при запущенном состоянии наступает слепота. Как распознать первые признаки патологии? Рассмотрим степени диабетической ретинопатии и существующие способы ее лечения.
Что такое сахарный диабет?
Сахарный диабет – это заболевание эндокринной системы, при котором повышается допустимый уровень сахара (глюкозы) в крови. Такое состояние называется гипергликемия.
Происходит это из-за того, что организм вырабатывает недостаточно инсулина при диабете. Инсулин – гормон, который синтезируют бета-клетки поджелудочной железы. Они реагируют на повышенное содержание глюкозы и отправляют определенное количество инсулина для снижения ее уровня в крови. При диабете нарушается обмен веществ всех видов: углеводный, водно-солевой, белковый и прочие.
В последние годы происходит неуклонный рост числа больных сахарным диабетом. В России на 2019 год зарегистрировано более 3,7 млн. больных с этим диагнозом. Однако по данным Международной диабетической федерации реальное количество пациентов достигает 12 млн. человек. Половина пациентов даже не догадываются о своем заболевании. А ведь если его вовремя не начать лечить, оно приводит к тяжелым последствиям для здоровья. Одно из них – диабетическая ретинопатия.
Что такое диабетическая ретинопатия?
Эта патология – одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.
Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка – очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы – палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах – помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте – от 25 до 65 лет.
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия – терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Признаки диабетической ретинопатии
На первой и зачастую второй стадиях заболевания пациент может не замечать никаких проявлений болезни. Лишь на третьем, пролиферативном этапе, дают о себе знать первые признаки патологии: ухудшение сумеречного зрения (куриная слепота), размытость, искажение очертаний предметов. Вот почему при наличии диабета 1 или 2 типа осмотры у окулиста должны являться обязательными – минимум раз в полгода.
С помощью приборов врач увидит изменения в глазном дне, когда сам пациент еще не будет испытывать никакого дискомфорта. Ранняя диагностика очень важна для успешного лечения заболевания.
Симптомы диабетической ретинопатии обычно наступают друг за другом в определенном порядке:
- просветы сосудов расширяются, в очаги воспаления прилипают Т-лейкоциты;
- нарушения обмена веществ приводят к увеличению кровотока;
- поражается эндотелий кровеносных сосудов;
- капилляры закупориваются, повышается их проницаемость;
- образуются микроаневризмы (выпячивания стенок сосудов и капилляров);
- наступает неоваскуляризация – разрастание капилляров на тех участках, где их быть не должно;
- в глазу начинаются кровоизлияния, так как стенки новообразованных сосудов очень хрупкие и не выдерживают давления увеличившегося кровотока;
- часть капилляров разрушается, и происходит дегенерация сосудов глаза.
Эти процессы постепенно приводят к нарастающему возникновению кровоизлияний, кислородному голоданию сетчатки, отеку макулы и постепенной дегенерации ткани.
Какие факторы могут спровоцировать ретинопатию при диабете?
При наличии этого заболевания пациенту нужно предельно внимательно относиться к состоянию своего здоровья. Многие факторы могут спровоцировать прогрессирование диабетической ретинопатии. Людям пожилого возраста нужно обследоваться даже чаще, чем 2 раза в год, так как в глазах в это время происходят и старческие изменения, что в комплексе может привести к значительному ухудшению зрения.
Но возраст – не единственный фактор, повышающий риск развития диабетической ретинопатии, есть и другие:
- затяжная гипергликемия, когда уровень сахара в крови долгое время выше нормы;
- повышенное артериальное давление;
- атеросклероз;
- курение и употребление алкоголя;
- заболевания печени и почек;
- беременность;
- ожирение;
- генетическая предрасположенность и некоторые другие факторы.
Однако, две основные причины, по которым у диабетиков возникают поражения крупных и мелких сосудов, и не только глаз, но и почек, сердца, нижних конечностей, являются повышенные показатели сахара в крови и артериальная гиперстензия. Если эти факторы держать под контролем, то риск развития диабетической ретинопатии значительно снижается. Она может вообще не развиться при диабете при постоянном контроле здоровья – такие случаи тоже бывают.
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди – хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия – проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия – измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия – осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография – фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред – стекловидного тела, хрусталика, роговицы – назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов – ангиопротекторами. В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов. При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания – лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание – коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия – удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом – это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую – так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки – укрепление поврежденных участков лазером для надежного соединения с сосудистой оболочкой. Эта процедура минимально травматична и позволяет сохранить зрительные функции, избавить пациента от негативных симптомов, приостановив прогрессирование диабетической ретинопатии.
На основе вышесказанного можно сделать вывод: первые заметные признаки сахарного диабета проявляются уже на развитых стадиях, и тогда лечение будет довольно затруднено. При наличии заболевания следует регулярно проходить профилактические осмотры у врача, придерживаться правильного питания, соблюдать назначенную схему инсулинотерапии. При бережном отношении к своему здоровью его удастся сохранить как можно дольше даже при наличии сахарного диабета.
