Генетические изменения при сахарном диабете
Каждый из пациентов с сахарным диабетом 1-го типа наверняка задавался вопросом: «Почему именно я заболел? Как я заболел?»
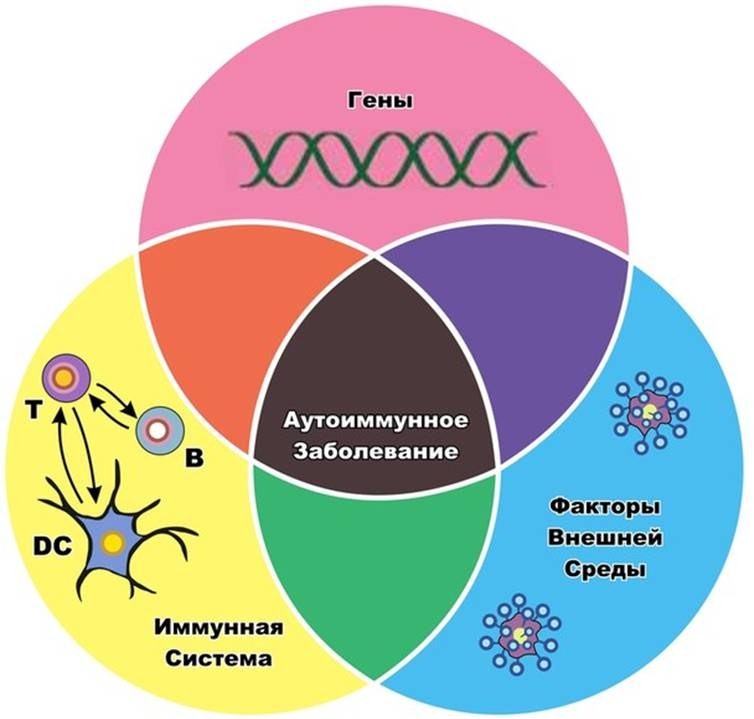
В настоящее время нет четкого ответа в отношении механизма развития сахарного диабета как 1 типа, так и 2 типа. Диабет является заболеванием, не наследуемым по простой схеме «от родителей – к детям», иначе наличие у кого-либо в семье сахарного диабета привело бы к тому, что в XXI веке почти все население мира имело бы это заболевание.
Тем не менее, ясно, что некоторые люди рождаются более предрасположенные к сахарному диабету 1 типа, чем другие. С чем это связано? Давай попытаемся узнать.
Сахарный диабет 1 типа имеет разные причины своего развития. Его нельзя подхватить как простуду или заболеть, употребляя очень много сахара, сладкого.
Что лежит в основе развития сахарного диабета 1 типа?
1. Генетические (наследуемые) факторы.
Мы все в той или степени похожи на родителей, бабушек или дедушек. Это происходит в связи с передачей части генетической информации как от мамы, так и от папы. Это и определяет наш внешний вид, склонность к одним заболеваниям, устойчивость к другим. Таким образом, если рассматривать сахарный диабет 1 типа и генетику, несомненно, у людей, предрасположенных или уже с развившимся сахарным диабетом 1 типа, имеются свои особенности в структуре генов. Как правило, среди этого контингента людей в большей степени выявляются одинаковые типы клеток, которые, вероятнее всего, и создают предрасполагающий фон для развития сахарного диабета.
Сами по себе эти гены (структурная наследственная единица) не могут вызывать развитие сахарного диабета 1 типа. Это было доказано при исследовании однояйцевых близнецов, у которых имелась одинаковая генетическая информация. Если у одного ребенка развивался сахарный диабет 1 типа, частота возникновения у другого составила 3 из 4. То есть вероятность заболеть у второго – крайне высока, однако не 100%-на. Таким образом, рассматривать сахарный диабет 1 типа как только наследственное заболевание нельзя.
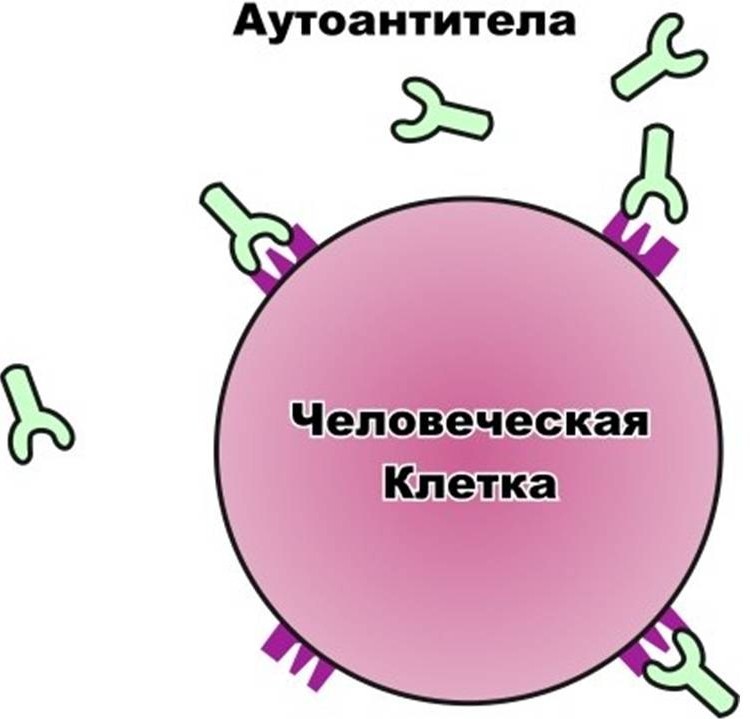
2. Аутоантитела

Аутоантитела составляют вторую причину развития сахарного диабета 1 типа. Иммунная система помогает нам защититься от многих факторов внешней среди, например, от бактерий, вирусов, канцерогенов, которые могут причинить вред нашему здоровью. В ответ на такие факторы иммунная система выделяет антитела (это вещество, способное уничтожить чужеродный агент).
Существуют ситуации, когда наша иммунная система дает сбой, в связи с чем начинает распознавать наши органы как чужеродный агент и выделять антитела, направленные на их уничтожение (аутоантитела), вследствие чего происходит повреждение наших органов, с последующим развитием их недостаточности. Именно это и происходит при сахарном диабете 1 типа.
Наши собственная иммунная система, а именно антитела, повреждают в-клетки поджелудочной железы, которые синтезируют и выделяют инсулин. Таким образом и развивается полная (абсолютная) недостаточность инсулина, требующий сразу инсулинотерапии.
Обследовать людей с высоким риском развития сахарного диабета 1 типа на предмет наличия аутоантител возможно, но, как правило, это достаточно дорогостоящая процедура, при которой нет 100 %-ой гарантии обнаружения антител в крови, в связи с чем данный метод обследования используется в большей степени в научных целях. Даже если и имеются антитела в крови, это мало чем сможет помочь человеку, так как до сих пор не существуют никаких методов, способных защититься от развития сахарного диабета 1 типа.
3. Факторы внешней среды
Факторы внешней среды, к которым относятся потребляемая нами еда, стресс, инфекции, и т.д. Как правило, такие факторы в нынешней диабетологии рассматриваются как провоцирующими элементами (триггерами).
Таким образом, можно сделать вывод, что только при одновременном сочетании генетической предрасположенности, наличия аутоантител в крови, повреждающих в-клетки поджелудочной железы, провоцирующих факторов внешней среды у человека развивается сахарный диабет 1 типа.
Что важно понимать, если в семье есть люди с сахарным диабетом 1 типа?
Если у вас есть члены семьи (сестра, брат, родители), болеющие сахарным диабетом 1-го типа, вы должны знать, что и у вас есть предрасположенность к данному заболеванию. Однако, это не означает, что оно у вас разовьется. В то же время, на данном этапе развития науки, мы не знаем, как предотвратить развитие сахарного диабета 1 типа среди людей, подверженных риску.
Я болею сахарным диабетом 1 типа, значит у моих детей тоже будет сахарный диабет 1 типа?
Сахарный диабет 1 типа встречается у 3 из 1000 людей, это в 10 раз реже, чем встречаемость сахарного диабета 2 типа. Иногда, возможно выявление лиц с повышенным риском развития сахарного диабета 1 типа. Как правило, в настоящее время генетическое исследование используется только в научно-исследовательских проектах. Большинство экспертов сходятся на мнении, что при наличии сахарного диабета 1 типа у отца, риск заболеть у ребенка составляет 5-10 %. По необъяснимой причине, риск развития сахарного диабета 1 типа у ребенка, рожденного от мамы, болеющая сахарным диабетом составляет всего 2-3 %. Если у обоих родителей имеется сахарный диабет 1 типа, частота будет значительно выше (до 30 %).
Cахарный диабет 1 типа – это ненаследственное заболевание, хотя у детей и существует риск развития сахарного диабета, это заболевание возникает отнюдь не у всех и не всегда. Повода для отчаяния – нет!
Нарушения метаболизма (обмена веществ) широко распространены среди жителей развитых стран. Сахарный диабет – заболевание, при котором повышается уровень глюкозы в крови вследствие дисфункций поджелудочной железы либо нарушения чувствительности к инсулину со стороны рецепторов. В норме концентрация сахара в крови должна находиться на уровне 3,3-6,6 ммоль/л.
Причины сахарного диабета
Считается, что нарушение углеводного обмена может быть вызвано:
- наследственностью (если болен один из родителей, то риск составляет 30 %, если оба – 60 %);
- ожирением (повышает вероятность сахарного диабета 2 типа);
- травмами и заболеваниями поджелудочной железы, влияющими на активность бета-клеток;
- вирусными инфекциями (краснухой, оспой, гриппом), которые являются пусковым механизмом развития патологии при отягощенной наследственности;
- нервным стрессом (также является отягощающим фактором);
- возрастным фактором (особенно вкупе с ожирением).
Типы сахарного диабета
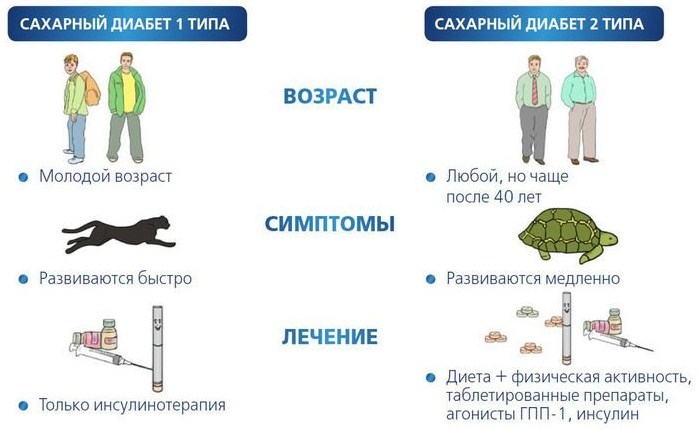
Причина заболевания – относительная или абсолютная недостаточность инсулина. ВОЗ выделяет такие типы сахарного диабета (в зависимости от его этиологии):
- 1 тип (наступает вследствие разрушения клеток поджелудочной железы, приводящего к абсолютному дефициту);
- 2 тип (развивается из-за резистентности к инсулину и является относительной формой инсулиновой недостаточности);
- гестационный (возникает на фоне беременности);
- сахарный диабет, вызванный различными эндокринопатиями;
- обусловленный приемом лекарств или воздействием химических веществ;
- спровоцированный инфекционными заболеваниями;
- иммуноопосредованная форма заболевания;
- прочие генетические синдромы, сочетающиеся с диабетом.
Чаще всего встречаются нарушения 1 и 2 типов.
Симптоматика сахарного диабета
Заболевание не имеет яркой клинической картины. Однако существуют следующие неспецифические симптомы:
- постоянное чувство жажды;
- учащенное мочеиспускание;
- снижение массы тела;
- сухость кожи;
- зуд слизистых;
- нарушения зрения;
- чувство слабости и усталости;
- головокружение;
- тяжесть в ногах;
- медленное заживление ран;
- судороги икроножных мышц;
- онемение и покалывание в конечностях;
- боль в области сердца.
Диагностика сахарного диабета
Диагноз устанавливается на основании характерных признаков (повышенного потребления и выделения жидкости с мочой, наличия кетоновых тел в моче, высокого уровня глюкозы, резкого снижения веса тела), а также лабораторных исследований.
Наиболее показателен тест на глюкозу. Его сдают натощак после 8-10-часового голодания. Кровь берут из пальца или вены. В случае сомнительных результатов дополнительно проводят глюкозотолерантный тест. Он показывает концентрацию сахара в крови натощак и через 2 ч после нагрузки глюкозой.
В рамках диагностики сахарного диабета могут также назначать анализ на инсулин, ацетон в моче, фруктозамин в крови. Могут проводиться исследования для определения лептина, С-пептида, антител к инсулину, антител к бета-клеткам островков Лангерганса, антител к GAD.
Генетика и сахарный диабет
Генетическая предрасположенность к данному заболеванию носит семейный характер. Фактором его развития является полиморфизм генов, продукты которых (белки) выступают в роли регуляторов обмена глюкозы.
Для оценки риска развития диабета проводится изучение полиморфизмов в различных генах, ассоциированных с развитием инсулинорезистенстности и сахарного диабета 2 типа.
В медико-генетическом центре «Геномед» можно пройти исследование «Риск сахарного диабета 2 типа» и узнать о вероятности развития этого заболевания.
21 рабочиx дней
Панель “Риск Сахарного диабета 2 типа”
8500 руб
Подробнее
Принципы лечения сахарного диабета
Целями терапии при заболевании любого типа являются:
- Нормализации уровня сахара в крови в долгосрочном периоде.
- Профилактика и замедление темпов развития осложнений сахарного диабета (атеросклероза, диабетической ретинопатии, неврологических нарушений и т. д.).
- Предупреждение острых метаболических нарушений (гипо- или гипергликемической комы, кетоацидоза).
При лечении сахарного диабета в первую очередь необходимо нормализовать массу тела. Для этого больному рекомендуются диета и увеличение физической активности.
Диабетикам прописывают препараты инсулина короткого, среднего и быстрого действия. Дозировку и порядок применения рассчитывает лечащий врач. При сахарном диабете также используются сахароснижающие лекарства (манинил, метформин, акарбоза). Схема приема также утверждается эндокринологом.
Диетическое питание диабетиков предусматривает список разрешенных и запрещенных продуктов, учет ХЕ. Диету при сахарном диабете может назначить только врач-эндокринолог. Она составляется индивидуально в зависимости от типа заболевания, схемы медикаментозной терапии, изначальной массы тела пациента, динамики концентрации глюкозы в крови на фоне проводимого лечения.
Профилактика сахарного диабета
Первичные профилактические меры подразумевают коррекцию образа жизни для нивелирования факторов риска: рациональное питание и физнагрузку, предупреждение и лечение ожирения. Вторичная профилактика направлена на превенцию осложнений и включает в себя ранний контроль и предупреждение прогрессирования болезни.
Нажимая на кнопку получить консультацию, Вы соглашаетесь на обработку персональных данных
Статья из монографии “Сахарный диабет: от ребёнка до взрослого”.
MODY − это гетерогенный подтип сахарного диабета (СД), характеризующийся ранним дебютом (до 25 лет), аутосомно-доминантным наследованием и первичным дефектом секреции инсулина.
В настоящее время MODY рассматривается как результат генетического нарушения функции β-клеток поджелудочной железы и относится к специфическим типам СД.
«MODY» – акроним «Maturity onset diabetes of the young» означает диабет взрослого типа, начавшийся в юном возрасте. Впервые термин «диабет зрелого типа у молодых» и аббревиатуру «Maturity onset diabetes of the young» – MODY ввели S. Fajans и R. Tattersall в 1975 г. для определения непрогрессирующего или малопрогрессирующего диабета у молодых лиц.
Данный вид сахарного диабета называют «семейным». Он имеет аутосомно-доминантный тип наследования с реализацией заболевания в разные возрастные периоды. В табл. 4.1 представлены типы моногенного сахарного диабета, связанные с генетическими дефектами функции β-клеток поджелудочной железы. Данные синдромы включены в классификацию СД ВОЗ (1999) в рубрику «Другие специфические типы», подрубрику А.
Тип | Ген | Возраст манифестации (лет) | Уровень глюкозы крови, ммоль/л | Другие клинические проявления |
MODY 1 | HNF-4α (TCF14) хромосома 20 | 17 (5-18) | 15 (9-20) | См. MODY 3, но почечный порог для глюкозы без отклонений |
MODY 2 | GCK ген глюкокиназы хромосома 7 | 10 (0-18) 8 | 8 (5.5-11) | Уровень глюкозы натощак 5-8 ммоль/л; незначительные отклонения от нормы глюкозы с возрастом |
MODY 3 | HNF-1α (TCF1) хромосома 12 | 14 (4-18) 1 | 17 (11-26) | Низкий почечный порог глюкозурии, прогрессирующая с возрастом гипергликемия; чувствительны к препаратам сульфонил-мочевины |
MODY 4 | IPF-1 хромосома 13q | Почечная недостаточность, патология гениталий | ||
MODY 5 | HNF-1β(TCF2) хромосома 7cen-q | Те же что и при HNF-1α (MODY 3) |
Для постановки диагноза MODY требуется провести ультразвуковое исследование поджелудочной железы с выяснением ее наличия, размеров, оценки экзокринной функции и наличия антител к органу (при синдроме IPEX). Все больные с другими специфическими синдромами нуждаются в инсулинотерапии. Пациентам с выраженной экзокринной недостаточностью поджелудочной железы (аплазией органа) требуется заместительная терапия ферментами.
Генетические аспекты сахарного диабета MODY
MODY 1. Экспрессия многих генов определяется имеющимся в клетке набором транскрипционных факторов, активных в данный момент. Большая часть этих факторов изучена, особенно в печени, где имеется много генов с контролируемой транскрипцией.
Контроль над многими функциями печени связан с экспрессией гепатоцитарного ядерного фактора (hepatocyte nuclear factor) HNF4. HNF4 также контролирует экспрессию другого фактора транскрипции – HNF1. Существуют две изоформы HNF4 (a и b), различающиеся наличием 10-аминокислотного пептида в С-концевой части белка.
Первая разновидность MODY (MODY 1) связана с мутациями в гене HNF4, ведущими к нарушению секреции инсулина и развитию гипергликемии. Впервые мутация в данном гене, ведущая к развитию диабета, была обнаружена в 1996 г. – это нуклеотидная замена СЃТ, приводящая к образованию стоп-кодона в 268-м положении (GLN268TER). У некоторых больных в факторе HNF-4a обнаружена нонсенс-мутация Q268X, в результате которой мутантный белок теряет способность к активации транскрипции из-за невозможности образовать димерную молекулу и связываться с ДНК.
Замена СЃТ в кодоне 154 приводит к нонсенс-мутации ARG154TER, а в положении 127 – к аминокислотной замене АRG127TRP.
В первом случае нарушение приводит к исключительно тяжелому течению СД, требующему интенсивного применения гипогликемизирующих препаратов. Во втором случае мутация затрагивает в гене HNF4 так называемый участок T-box, отвечающий за димеризацию молекул фактора и его связывание с ДНК. Замена VAL393ILE существенно ослабляет активность HNF-4a, что ведет к нарушению секреции инсулина.
Делеция тимидинового основания в 75-м кодоне 2-го экзона гена HNF4 (PHE75fsdelT) вызывает сдвиг рамки считывания, что приводит к преждевременной терминации трансляции с образованием неактивного укороченного полипептида длиной в 117 аминокислотных остатков.
MODY 2. Данная форма заболевания связана с мутациями в гене глюкокиназы (GCK), кодирующем этот фермент. Мутантные формы фермента имеют пониженную активность либо полностью теряют ее, что приводит к уменьшению чувствительности β-клеток к глюкозе и повышению порогового уровня глюкозы в крови, необходимого для активации секреции инсулина.
У больных с дефицитом глюкокиназы более чем на 60% снижена секреция инсулина. Активность глюкокиназы также может снижаться вследствие недостаточной аккумуляции гликогена в клетках печени за счет активации вторичных путей глюкогенеза. Описаны многочисленные мутации гена GCK, приводящие либо к аминокислотным заменам (A53S, G80A, H137R, T168P, M210T, G213R, V226M, A259T, G261R, S336L, V367M), либо к образованию стоп-кодонов (R186X, E248X, S360X), либо к сбою рамки считывания и преждевременной терминации транскрипции вследствие нуклеотидных делеций (V401del1, K161+2del110).
Точечные мутации, приводящие к заменам в 228-м (THR228MET) и 261-м триплетах (GLY261ARG), по всей видимости, влияют на сродство фермента к АТФ и константу его связывания с глюкозой. В гене глюкокиназы также локализованы 4 полиморфных микросателлитных маркера, которые могут быть полезны для анализа связи данного гена с заболеванием в диабетических семьях.
MODY 3. Возникновение данного сахарного диабета связано с нарушениями в гене HNF1А, кодирующем гепатоцитарный ядерный фактор-1α. Этот регуляторный белок встречается только в гепатоцитах и контролирует транскрипцию генов a- и b-цепей фибриногена и α-1-антитрипсина. HNF-1α связывается с промоторами генов, экспрессирующихся только в печени (фибриноген, альбумин, α-1-антитрипсин, α-фетопротеин и белок оболочки вируса гепатита). Этот фактор функционирует в виде димера, стабилизируемого в присутствии кофактора DCOH.
Связь между MODY 3 и HNF-1α впервые показана в 1996 г., когда была обнаружена слабо выраженная способность фактора к активации транскрипции гена инсулина. У больных MODY 3 в гене HNF-1α описана вставка аденина в кодоне 291 (fs316TER), ведущая к сдвигу рамки считывания и синтезу укороченного белка длиной в 315 аминокислот.
Мутации в этом гене встречаются у 18% больных MODY, в том числе вставка цитидина обнаружена у 13% больных. Другая мутация в 291-м кодоне, кодирующем пролин, представляет собой вставку цитидина (P291lfsinsC) и также приводит к сдвигу рамки считывания. Такая мутация довольно широко распространена в диабетических семьях Японии, Великобритании, Германии и Финляндии. В 7-м экзоне гена HNF-1α происходит аминокислотная замена в 447-м положении (PRO447LEU), связанная с развитием MODY 3.
У больных с данной разновидностью сахарного диабета также найдены: делеция гуанидина в глициновом кодоне-292 (G292fsdelG), вызывающая сбой рамки считывания; замена тирозина на цистеин в 122-м положении (TYR122CYS); замена THR620ILE.
Миссенс-мутация в экзоне 4 (CYS241GLY) затрагивает домен homebox, отвечающий за связывание с ДНК. В кодирующей области гена HNF-1α обнаружены две мутации ARG272HIS и ARG583GLY, которые оказались связанными не с MODY 3, а с сахарным диабетом 2-го типа. В промоторной области этого гена встречаются две мутации (замена AЃC в положении 58 и делеция гуанидина в положении 119), для которых показана связь с MODY 3.
Первая из них происходит в высококонсервативной области промотора и затрагивает участок связывания транскрипционного фактора HNF-4α, что приводит к нарушению связывания последнего и снижению уровня экспрессии HNF-1α.
МОDY 4. Данный синдром связан с мутациями в гене транскрипционного фактора IPF1 (insulin ter factor), регулирующего развитие поджелудочной железы и экспрессию многих генов β-клеток, включая ген инсулина. Дефицит данного фактора ведет к серьезным нарушениям функций поджелудочной железы и развитию MODY.
МОDY 4 был впервые детерминирован в 1997 г., когда у 8 больных со сниженной выработкой инсулина и нарушениями развития поджелудочной железы в гене IPF1 была обнаружена мутация PRO63fsdelC (делеция цитозина в кодоне 63, вызывающая сбой рамки считывания), не связанная с другими типами MODY. У больных сахарным диабетом 2-го типа (СД 2) в гене IPF1 обнаружены мутации (C18R; D76N и R197H), приводящие к снижению сродства фактора к промоторному участку гена инсулина. Они напрямую не связаны с MODY, поскольку обнаружены и у здоровых индивидуумов, но в редких (особо тяжелых) случаях могут вызывать этот синдром.
При анализе ДНК 192 членов семей с сахарным диабетом 2-го типа у двух из них были найдены 3 новые мутации, включая 2 аминокислотные замены (Q59L и D76N) и вставку пролинового кодона без сбоя рамки считывания (insCCG243). В некоторых случаях эти мутации могут быть ассоциированы с MODY.
MODY 5. Пятая разновидность MODY сцеплена с нарушениями в гене HNF-1β, кодирующем гепатоцитарный ядерный фактор-1β. Этот белок обнаруживает высокую гомологию с регуляторным фактором HNF-1α, димеризуется с ним in vitro и распознает те же сайты связывания, что и HNF-1α. У больных MODY в Японии описано 4 мутации в гене HNF-1β, включая нонсенс-мутацию ARG177 TER. Эта мутация не встречается у здоровых людей и приводит к синтезу укороченного белка из 176 аминокислот.
Мутантный белок не связывается со многими промоторами и ингибирует активность нативного фактора HNF-1β. Мутация ARG177TER связана с дефицитом инсулина и тяжелыми осложнениями, включая почечную недостаточность. В Норвегии описана мутация гена HNF-1β, которая приводит к потере 25 аминокислот (arg137-lys161) из домена pseudo-POU белка HNF-1β. У больных MODY, несущих эту делецию, отмечены почечная недостаточность и нарушения со стороны гениталий.
Особенности клиники, течения и терапии сахарного диабета MODY у детей и подростков
Наиболее распространенная форма MODY – MODY 3. Этот тип диабета обусловлен мутацией гена HNF-1α.
Особенностями течения данного типа диабета являются:
- Диабет развивается в молодом возрасте, однако развитие кетоацидоза не характерно. Чаще всего удается добиться удовлетворительного гликемического контроля при назначении минимальных доз инсулина. С-пептид определяется в нормальных пределах при уровне глюкозы крови выше 8 ммоль/л. Предполагаемая продолжительность «медового месяца» около 3 лет.
- Заболевание носит семейный характер. Данный диабет рассматривается как сахарный диабет 1-го типа (СД 1). Обычно он диагностируется в возрасте 20, 30 и 40 лет, иногда после 45-летнего возраста. Заболевание встречается у дедушек и бабушек пациента.
- Оральный тест толерантности к глюкозе (ОТТГ) в ранних стадиях заболевания имеет тенденцию к увеличению тощаковой глюкозы более 5 ммоль/л. У некоторых пациентов, наоборот, отмечается высокий уровень глюкозы на втором часе теста.
- Глюкозурия определяется часто, поскольку у этих пациентов низкий почечный порог для глюкозы.
- Отмечается высокая чувствительность к препаратам сульфонилмочевины.
Больные сахарным диабетом в результате мутации гена HNF-1α изначально должны соблюдать диету. Большинство из них нуждается в фармакотерапии, поскольку отмечаются существенные колебания уровня глюкозы крови, что приводит к развитию микро- и макрососудистых осложнений заболевания.
Изначально терапия детей должна проводиться препаратами сульфонилмочевины, которая в 4 раза эффективнее снижает концентрацию глюкозы, чем метформин. Необходимо отметить, что данные пациенты весьма чувствительны к препаратам сульфонилмочевины и демонстрируют нормогликемию на протяжении нескольких десятилетий ее приема. При приеме сульфонилмочевины гликемический контроль более эффективен, чем при приеме инсулина, особенно у детей и подростков. Начальная доза сульфонилмочевины должна составлять 1/4 от стартовой дозы взрослого.
MODY 1. Диабет этого типа гораздо реже встречается, чем диабет MODY 3. MODY 1 отличается более высоким почечным порогом для глюкозы и более поздней манифестацией. Пациенты чувствительны к препаратам сульфонилмочевины. Имеются единичные описания семейного инсулиннезависимого СД с аутосомно-доминантным типом наследования, наличием мутаций генов IPF1 (MODY 4), NeuroD1 (MODY 6) и CEL gene (MODY 7) в сочетании с нарушением экзокринной функции поджелудочной железы.
MODY 2. У детей и подростков с этим типом диабета повышение уровня глюкозы крови натощак (чаще всего – 5,5-8,5 ммоль/л) не является типичным. Умеренное повышение уровня глюкозы крови натощак предполагает наличие у пациента СД 1 либо СД 2. Большинство пациентов с умеренной тощаковой гипергликемией гетерозиготны по мутировавшему гену глюкокиназы. Фенотипически мутация данного гена имеет следующие проявления:
- Гипергликемия натощак может быть как персистирующей, так и стабильной в течение нескольких месяцев или даже лет.
- Уровень HbA1c находится на нижней границе нормы или ниже нормального значения (5,5-5,7 %).
- При оральном тесте толерантности к глюкозе (ОТТГ) прирост глюкозы крови составляет менее 3,5 ммоль/л, хотя данный тест не является абсолютным критерием в постановке диагноза.
- Больной либо имеет проявления сахарного диабета 2-го типа или же вообще не имеет клиники диабета.
У больных с MODY 2 уровень глюкозы натощак не имеет значительного повышения, и его коррекция проводится при значительных ее уровнях. Между данным типом диабета и сосудистыми осложнениями даже в случаях отсутствия лечения связь не установлена. Поскольку экзогенный инсулин приводит к снижению секреции эндогенного инсулина, в детском возрасте больным с MODY 2 инсулин назначается редко.
MODY 5. Изначально был описан как подгруппа семейного диабета. В настоящее время известно, что мутация гена, характерная для этого типа заболевания, редко приводит к развитию диабета, но в семьях прослеживается патология развития почечной ткани: поликистоз почек, почечная дисплазия, очень часто диагностированная уже внутриутробно. К другим проявлениям относятся патология развития матки и половых органов, гиперурикемия, подагра и нарушения функции печени.
Больные с MODY 5 не чувствительны к препаратам сульфонилмочевины и требуют назначения инсулина. У большинства больных детей с этим типом диабета нарушена в различной мере экзокринная функция поджелудочной железы.
Митохондриальный диабет. Трансмиссия мутации либо делеции митохондриальной ДНК, от матери к ребенку передающей сахарный диабет, не имеет широкого распространения. Встречается у 3,5% больных СД 1 и у 3% больных СД 2.
Митохондриальный сахарный диабет может быть результатом поломок транспортных РНК (тРНК) митохондрий. Как правило, митохондриальный сахарный диабет развивается у больных с MELAS-синдромом (миопатия, энцефалопатия, лактатацидоз, инсультоподобные эпизоды). При данном синдроме происходит замена аденина на гуанин в положении 3243, что приводит к снижению активности цитохром-С-оксидазы в β-клетках. Очень часто митохондриальный СД сочетается с такими клиническими симптомами как нейросенсорная глухота и низкорослость.
Fajans S. S. в работе «Administration of sulfonylureas can increase glucose-induced insulin secretion for decades in patients with maturity-onset diabetes of the young» приводит следующую клиническую характеристику вариантов диабета MODY и их лечение (табл. 4.2).
Тип | Клинические и лабораторные признаки | Лечение |
MODY 1 | Занимает третье место по частоте среди всех вариантов, протекает как типичный СД; характерны микроангиопатические осложнения; уровень глюкозы в крови натощак повышен умеренно, а через 2 ч после углеводной нагрузки намного превышает норму | Пероральные сахароснижающие средства (стимуляторы секреции инсулина), иногда инсулинотерапия |
MODY 2 | Второй по частоте вариант MODY; обычно ограничивается нарушением толерантности к глюкозе, но иногда протекает как типичный СД; осложнения не характерны; уровни глюкозы натощак и через 2 ч после углеводной нагрузки повышены незначительно | Диета, физические нагрузки |
MODY 3 | Самый частый вариант MODY; протекает как типичный СД; иногда развиваются микроангиопатические осложнения; уровень глюкозы в крови натощак повышен умеренно, а через 2 ч после углеводной нагрузки намного превышает норму | Пероральные сахароснижающие средства (стимуляторы секреции инсулина), иногда инсулинотерапия |
MODY 4 | Очень редкий вариант MODY; протекает как типичный СД | Пероральные сахароснижающие средства (стимуляторы секреции инсулина), иногда инсулинотерапия |
MODY 5 | Редкий вариант MODY; протекает как тяжелый СД | Исключительно инсулинотерапия |
MODY 6 | Очень редкий вариант MODY; протекает как тяжелый СД | Исключительно инсулинотерапия |
Диагностика моногенного сахарного диабета
- Оральный тест толерантности к глюкозе (ОТТГ).
- Определение уровня глюкозы, инсулина и С-пептида.
- Определение аутоантител к различным антигенам β-клеток, что позволяет отличить MODY от сахарного диабета 1-го типа.
- Определение содержания HbA1c для определения тяжести и длительности гипергликемии.
- УЗИ поджелудочной железы.
- Исследование мочи на сахар, микроальбумин.
- Копрограмма.
- Определение амилазы крови, мочи, трипсина кала.
- Липидный спектр крови.
- Генотипирование.
- Консультация окулиста.
Частота осложнений при разных типах MODY неодинакова по характеру и выраженности. У большинства больных MODY (при существенной длительности от начала заболевания) обнаруживается та или иная форма ретинопатии. При MODY 1 не обнаруживаются симптомы нефропатии, тогда как при MODY 3 и MODY 5 выявляются те или иные ее признаки. При MODY 4 описаны нарушения функции печени, дислипопротеидемии.
Считается, что появление осложнений не зависит от типа MODY, а обусловлено лишь тяжестью заболевания (уровнем гипергликемии) и продолжительностью декомпенсации. Установлено, что больные СД 1 и больные MODY при одинаковом уровне гипергликемии и сроке от начала заболевания не имеют каких-либо значимых различий в характере и выраженности осложнений.
Из монографии «Сахарный диабет: от ребенка до взрослого»
Сенаторова А.С., Караченцев Ю.И., Кравчун Н.А., Казаков А.В., Рига Е.А., Макеева Н.И., Чайченко Т.В.
ГУ «Институт проблем эндокринной патологии им. В.Я. Данилевского АМН Украины»
Харьковский национальный медицинский университет
Харьковская медицинская академия последипломного образования МЗ Украины
