Инсулин для лечения 1 типа диабета
Роль и секреция инсулина в организме
Инсулин — гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена.
При сахарном диабете 1 типа жизненно необходимо введение инсулина для контроля уровня глюкозы в крови
Поскольку при сахарном диабете 1-го типа все b-клетки поджелудочной железы погибают и инсулин не вырабатывается, то единственный способ поддерживать нормальный уровень глюкозы в крови —введение инсулина.
У человека без сахарного диабета инсулин вырабатывается постоянно со скоростью приблизительно 1 ЕД в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в периоды между приемами пищи и в ночное время.
В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
Препараты инсулина
По происхождению препараты инсулина можно разделить на 2 группы.
Генно-инженерные человеческие инсулины:
- молекула инсулина идентична той, которая вырабатывается в организме человека;
- производятся при помощи современных генно-инженерных технологий;
- бывают короткого действия и средней продолжительности действия: НПХ-инсулины. НПХ — нейтральный протамин Хагедорна — белок, который замедляет всасывание инсулина из места введения и тем самым увеличивает длительность действия по сравнению с инсулином короткого действия.
Аналоги инсулина:
- созданы путем изменения молекулы человеческого инсулина для улучшения его профиля действия;
- производятся при помощи современных генно-инженерных технологий;
- бывают ультракороткого действия и длительного действия.
Профиль действия препаратов инсулина определяется 3 важными параметрами
Начало действия — время, когда инсулин попадает в кровь и начинает оказывать сахароснижающее действие.
- Пик действия — время, когда сахароснижающее действие выражено максимально.
- Длительность действия — время, в течение которого инсулин снижает уровень сахара в крови.
Характеристики видов инсулина
1. Инсулин ультракороткого действия:
Начинает действовать через 5-15 мин;
- Пик действия возникает через 1-2 часа;
- Действует 4-5 часов.
2. Инсулин короткого действия:
Начинает действовать через 20-30 мин;
- Пик действия возникает через 2-4 часа;
- Действует 5-6 часов.
3. Инсулин средней продолжительности действия:
Начинает действовать через 2 часа;
- Пик действия возникает через 6-10 часов;
- Действует 12-16 часов.
4. Инсулин длительного и сверхдлительного действия (аналоги инсулина человека):
Начинает действовать с 30 мин до 2-х часов;
- Пик действия не выражен или отсутствует;
- Действует от 24 часов до более, чем 42 часа.
Базальный инсулин
Имитация фоновой (базальной) секреции возможна путем введения человеческих инсулинов средней продолжительности действия (НПХ-инсулинов) или аналогов инсулина длительного действия.
«Идеальный» базальный инсулин:
- не должен иметь пика действия во избежание риска развития гипогликемии;
- обладать низкой вариабельностью действия (одинаковое сахароснижающее действие изо дня в день) для обеспечения хорошего контроля уровня сахара в крови.
Характеристики НПХ-инсулинов:
- Есть пик действия. Существует высокий риск гипогликемии.
- Высокая вариабельность действий. Разный уровень сахара в крови в разные дни.
- Действует менее 24 часов. Нужны 2 инъекции в сутки.
Характеристики аналогов инсулина человека:
- Пика действия нет. Низкий риск гипогликемии.
- Низкая вариабельность действий. Одинаковый уровень сахара в крови в разные дни.
- Действует от 24 часов до более, чем 42-х часов. Нужны 1-2 инъекции в сутки.
Болюсный инсулин
Для имитации прандиальной (болюсной) секреции используются аналоги инсулина ультракороткого или человеческие инсулины короткого действия.
«Идеальный» болюсный инсулин:
- должен начинать действовать как можно быстрее, в идеале сразу после введения;
- пик действия должен совпадать с пиком пищеварения (1-2 часа после приема пищи): обеспечение нормального уровня глюкозы в крови после еды;
- небольшая длительность действия: возможность избежать отсроченных гипогликемий после еды.
Основными характеристиками аналогов инсулина ультракороткого действия перед человеческими инсулинами являются:
- возможность введения непосредственно перед едой, в то время как инсулины короткого действия вводятся за 20-30 минут до еды;
- пик действия более выражен и совпадает с всасыванием углеводов: улучшение контроля гликемии после еды;
- меньшая длительность действия (3-4 часа), что снижает риск развития гипогликемии.
Режимы инсулинотерапии
Существует 2 способа имитации физиологической секреции инсулина:
1. Режим многократных инъекций (синонимы: базис-болюсный режим, интенсифицированная схема инсулинотерапии):
- введение базального инсулина 1-2 раза в сутки в сочетании с болюсным инсулином перед каждым приемом пищи.
2. Непрерывная постоянная инфузия инсулина при помощи инсулиновой помпы (синоним: помповая инсулинотерапия):
- введение ультракороткого аналога инсулина или человеческого короткого инсулина (редко) в непрерывном режиме;
- в некоторых помпах есть возможность непрерывного мониторирования уровня глюкозы в крови (при дополнительной установке сенсора).
Расчет дозы инсулина при режиме многократных инъекций
Суммарную суточную дозу инсулина вам необходимо рассчитать вместе с вашим врачом, поскольку она зависит от целого ряда факторов, и прежде всего от веса и длительности заболевания.
Доза базального инсулина:
- составляет 30-50% от суммарной суточной дозы;
- вводится 1 или 2 раза в сутки в зависимости от профиля действия инсулина в одно и то же время;
- один раз в 1-2 недели целесообразно измерение уровня глюкозы в 2-4 часа ночи для исключения гипогликемии;
- адекватность дозы оценивается по достижению целевого уровня глюкозы в крови натощак (для дозы инсулина, вводимого перед сном) и перед основными приемами пищи (для дозы инсулина, вводимого перед завтраком);
- при длительной физической нагрузке может потребоваться снижение дозы.
Коррекция дозы базального инсулина:
Инсулин длительного действия — независимо от времени введения коррекция проводится по срединому показателю уровня глюкозы натощак за 3 предыдущих дня:
- eсли была гипогликемия, то доза уменьшается на 2 Ед;
- если среднее значение глюкозы натощак в целевом диапазоне, то увеличения дозы не требуется;
- если среднее значение глюкозы натощак выше целевого, то необходимо увеличить дозы на 2 Ед. Например, значения глюкозы в крови натощак 8,4 и 7,2 ммоль/л. Цель лечения — глюкоза натощак 4,0 — 6,9 ммоль/л. Среднее значение — 7,2 ммоль/л — выше целевого, следовательно, необходимо увеличить дозу на 2 Ед.
Доза прандиального инсулина составляет не менее 50% от суммарной суточной дозы и вводится перед каждым приемом пищи, содержащим углеводы.
Доза зависит от:
- количества углеводов (ХЕ), которое вы планируете съесть;
- планируемой физической активности после введения инсулина (может потребоваться уменьшение дозы);
- адекватность дозы оценивается по уровню глюкозы в крови через 2 часа после еды;
- индивидуальной потребности в инсулине на 1 ХЕ (в утренние часы на 1 ХЕ обычно требуется больше инсулина, чем днем и вечером). Расчет индивидуальной потребности в инсулине на 1 ХЕ осуществляется по «Правилу 500»: 500 / суммарная суточная доза = 1 ЕД прандиального инсулина необходима для усвоения Х г углеводов.
Пример: суммарная суточная доза = 60 Ед. 500 / 60 = 1 ЕД прандиального инсулина необходима для усвоения 8,33 г углеводов, значит, для усвоения 1 ХЕ (12 г) необходимо 1,5 ЕД прандиального инсулина. Если содержание углеводов в пище 24 г (2 ХЕ), надо ввести 3 ЕД прандиального инсулина.
Способы расчета корректировочной доза инсулина
Способов расчета корректировочной дозы несколько, пользоваться лучше наиболее удобным и понятным для вас.
Способ 1. Корректировочная доза рассчитывается на основании суммарной суточной дозы инсулина (базального и прандиального инсулинов):
- при уровне гликемии до 9 ммоль/л дополнительное введение инсулина («подколка») не требуется;
- при уровне гликемии 10-14 ммоль/л корректировочная доза («подколка») составляет 5% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии 15-18 ммоль/л корректировочная доза («подколка») составляет 10% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии более 19 ммоль/л корректировочная доза («подколка») составляет 15% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче.
Способ 2. Расчет корректировочной дозы учитывает суммарную суточную дозу и коэффициент чувствительности к инсулину или корректировочный коэффициент (индивидуальный показатель).
Коэффициент чувствительности показывает, на сколько ммоль/л одна единица инсулина снижает уровень глюкозы в крови. При расчете используются следующие формулы:
- «правило 83» для инсулина короткого действия: коэффициент чувствительности (ммоль/л) = 83 / на суммарную суточную дозу инсулина
- «правило 100» для аналога инсулина ультракороткого действия: коэффициент чувствительности (ммоль/л) = 100 / на суммарную суточную дозу инсулина
Пример расчета
Суммарная суточная доза инсулина — 50 Ед. Вы получаете аналог инсулина ультракороткого действия — значит, коэффициент чувствительности равен 100 разделить на 50 = 2 ммоль/л.
Предположим, уровень гликемии составляет 12 ммоль/л, целевой уровень — 7 ммоль/л, таким образом, необходимо снизить уровень гликемии на 5 ммоль/л. Для этого вам необходимо ввести 5 ммоль/л разделить на 2 ммоль/л = 2,5 Ед (округляем до 3 Ед, если только ваша шприц-ручка не с шагом дозы 0,5 Ед) ультракороткого инсулина.
После введения корректировочной дозы инсулина короткого действия необходимо выждать 3-4 часа и 2-3 часа — после введения ультракороткого аналога. Только после этого вновь измерить уровень глюкозы в крови и вновь при необходимости ввести корректировочную дозу.
При наличии ацетона корректировочная доза будет больше из-за снижения чувствительности к инсулину. При наличии симптомов кетоацидоза вызовите бригаду скорой медицинской помощи
Гипергликемия
1. Если гипергликемия в течение дня, и вы собираетесь принимать пищу,
то дозу корректировочного инсулина необходимо прибавить к рассчитанной дозе прандиального инсулина
Желательно, чтобы доза не превышала 20 ЕД, лучше уменьшить количество углеводов и доесть позже, при нормализации гликемии. Дозу инсулина короткого действия, превышающую 10 Ед, лучше поделить и вводить в 2 места.
Если вы планируете прием пищи, а уровень гликемии перед едой высокий, то необходимо увеличить интервал между инъекцией и едой до 40-45 минут для инсулина короткого действия и до 10-15 минут для ультракороткого аналога. Если гликемии выше 15 ммоль/л, то от еды лучше воздержаться, введя только корректировочный инсулин и отложив еду до нормализации уровня глюкозы
в крови.
2. Гипергликемия перед сном
Корректировочную дозу вводить опасно из-за риска ночной гипогликемии.
Что делать?
- проанализировать причину и не допускать повторения;
- можно отказаться от перекуса перед сном;
- если все-таки приняли решение ввести корректировочный инсулин, проконтролируйте уровень глюкозы в крови в 2-4 часа ночи.
3. Причины возникновения гипергликемии утром
- высокий уровень глюкозы в крови перед сном, оставленный без внимания;
- недостаточная доза базального инсулина перед сном (перед сном уровень глюкозы нормальный, но при повторных измерениях в 2-4 часа ночи отмечается его повышение). Надо увеличивать дозу на 2 Ед каждые 3 дня до достижения результата;
- раннее введение базального инсулина – «не дотягивает» до утра (врач может порекомендовать перенести инъекцию на 22-23 часа);
- рикошетная гипергликемия: повышение уровня глюкозы после ночной гипогликемии. Целесообразно один раз в 1-2 недели контролировать уровень глюкозы в крови в 2-4 часа ночи. При выявлении гипогликемии ее купируют приемом 1-2 быстро усваиваемых ХЕ, а дозу базального инсулина, вводимого перед сном, снижают на 2 Ед;
- феномен «утренней зари»: повышение гликемии в 5-6 часов утра при нормальных уровнях перед сном и в 2-4 часа ночи. Связано с избытком кортизола, препятствующего работе инсулина.
Для коррекции феномена «утренней зари» можно:
- использовать «подколку» инсулина короткого действия или аналога инсулина ультракороткого действия;
- переносить инъекцию НПХ-инсулина на более позднее время;
- вводить аналог инсулина длительного действия. Вы может выбрать свой вариант, посоветовавшись с врачом.
4. Причины возникновения гипергликемии после еды
- высокий уровень глюкозы в крови перед едой, оставленный без внимания;
- неправильно подсчитаны ХЕ;
- неправильно рассчитана потребность в прандиальном инсулине на 1 ХЕ;
- не учитывается гликемический индекс;
- была «скрытая» гипогликемия.
Техника инъекции
Вся необходимая информация о технике введения инсулина собрана по ссылке: https://shkoladiabeta.ru/Media/Default/Articles/school/infographics/photo_10.png
Оригинал статьи: https://shkoladiabeta.ru/school/sd1/urok-5-insulinoterapiya/
Если у вас остались вопросы или возникли новые, вы можете задать их нашим специалистам по ссылке или в комментариях. Всегда рады вам помочь.
Поскольку сахарный диабет 1-го типа характеризуется абсолютной инсулиновой недостаточностью, то заместительная терапия инсулином проводится на всех этапах заболевания. И по этой же причине лечение сахарного диабета 1-го типа таблетированными сахароснижающими препаратами, в частности сульфаниламидами и, тем более, бигуанидами, абсолютно противопоказано даже в короткий период временной ремиссии сахарного диабета 1-го типа в начале болезни.
Принцип лечения больного сахарным диабетом 1-го типа заключается в экзогенном введении инсулина, без которого гарантировано развивается гипергликемическая, кетоацидотическая кома.
Цель лечения – достижение нормогликемии и обеспечение нормального роста и развития организма, поскольку основной контингент больных дети, подростки и молодые люди.
При установлении диагноза сахарный диабет 1-го типа следует немедленно приступить к пожизненной инсулинотерапии.
Своевременно начатая и хорошо спланированная инсулинотерапия позволяет в 75–90 % случаев добиться временной ремиссии (медовый месяц), а в дальнейшем стабилизировать течение болезни и отсрочить развитие осложнений.
Инсулинотерапия сахарного диабета 1 типа
Инсулинотерапию больным сахарным диабетом 1-го типа целесообразно проводить в режиме многократных инъекций. Существуют разные варианты режима многократных инъекций инсулина. Наиболее приемлемы два из этих вариантов лечения.
Режим многократных инъекций
1. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) перед завтраком и перед сном.
2. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) только перед сном.
Суточную дозу инсулина короткого действия распределяют следующим образом: 40 % вводят перед завтраком, 30 % перед обедом и 30 % перед ужином. Под контролем гликемии натощак (6.00) следует корректировать дозу инсулина продленного действия (ИПД), введенного перед сном, по уровню гликемии перед обедом (13.00) корректируют дозу ИПД, введенного перед завтраком. Доза инсулина короткого действия (ИКД) корректируется под контролем постпрандиальной гликемии.
Инсулин для лечения сахарного диабета
В настоящее время выпускаются препараты говяжьего, свиного и человеческого инсулинов, причем первый от человеческого отличается тремя аминокислотами, второй – одной, и поэтому интенсивность образования антител к первому выше, чем ко второму.
Очистка препарата инсулина путем повторной кристаллизации и хроматографии используется для производства так называемого «монопикового» инсулина, который хотя и лишен белковых примесей, но содержит примеси в виде химических модификаций молекулы инсулина – моно-дезамидо инсулина, моно-аргинин инсулина и др., а также имеет кислую среду, что способствует развитию побочных местных реакций на препараты инсулина.
Дополнительной очисткой такого препарата с помощью ион-обменной хроматографии устраняются и эти примеси и получают так называемый «монокомпонентный» инсулин, который содержит только инсулин и имеет, как правило, нейтральную рН. Все препараты человеческого инсулина монокомпонентны.
В настоящее время говяжий, свиной и человеческий инсулины могут производиться с помощью генной инженерии и полусинтетически.
Препараты инсулина разделяют на 3 группы в зависимости от продолжительности их действия:
1. Короткого действия (простой, растворимый, нормальный, семиленте) – инсулин с длительностью действия 4–6 ч.
2. Средней продолжительности (промежуточного) действия (ленте, НПХ) – до 10–18 ч.
3. Длительного действия (ультраленте), с продолжительностью 24–36 ч.
Препараты инсулина для введения инсулиновым шприцем содержатся во флаконах в концентрации 40 ЕД в 1 мл раствора, а для введения инсулиновыми ручками – в так называемом картриджепенфилл в концентрации 100 ЕД в 1 мл (НовоРапид-Пенфилл).
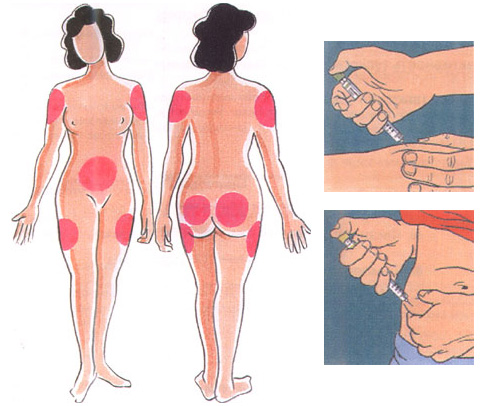
Инъекции инсулина обычно производят специальными инсулиновыми шприцами в подкожно-жировую клетчатку. Рекомендуемые места для самостоятельного введения инсулина – область живота, бедра, ягодицы и предплечья.

Средняя суточная доза инсулина при сахарном диабете 1-го типа составляет 0,4–0,9 ЕД/кг массы тела.
Когда доза выше, это обычно свидетельствует об инсулинорезистентности, но чаще о передозировке инсулина. Более низкая потребность наблюдается в период неполной ремиссии сахарного диабета.
В состоянии компенсации обмена 1 ЕД инсулина снижает гликемию на пике действия примерно на 1,5–2 ммоль/л, а одна хлебная единица (ХЕ) (12 г углеводов) повышает ее приблизительно на 3 ммоль/л.
Схемы инсулинотерапии для лечения сахарного диабета 1 типа
В настоящее время в клинической практике используются 2 основные схемы инсулинотерапии сахарного диабета 1 типа:
1. «Традиционная» инсулинотерапия, когда дважды в сутки вместе с инсулином промежуточного действия вводится инсулин короткого действия.
При «традиционной» инсулинотерапии инсулин вводится за 0,5 ч до еды, перед завтраком и ужином (интервалы между этими приемами пищи должны составлять около 12 ч), причем 60–70 % суточной дозы вводится утром, а 30–40 % – вечером. Эффективность лечения пролонгированными препаратами повышается, когда одновременно вводится простой инсулин, который предотвращает значительное повышение гликемии после завтрака и ужина.
У ряда больных наиболее эффективен режим трехкратного введения инсулина в течение суток: ИПД назначается с ИКД утром перед завтраком, а перед ужином (в 18–19 ч) вводится ИКД и лишь на ночь (в 22–23 ч), перед сном, вводится второй раз в сутки ИПД.
Смеси (миксты) препаратов инсулина удобны для проведения традиционной инсулинотерапии, поскольку состоят из готовой смеси инсулинов короткого действия и НПХ, которая вводится одним шприцем 2 раза в день перед завтраком и ужином.
Обычно производится 4 типа такого рода смесей, в которых содержится соответственно 10, 20, 30 или 40 % простого инсулина (например, Хумулины М1, М2, М3 или М4, соответственно) в смеси с ИПД (Изофан).
Фармакокинетические характеристики этих препаратов инсулина определяются, с одной стороны, простым инсулином – начинают действовать эти препараты через 30 мин после введения, а с другой, пролонгированным инсулином, что обеспечивает «уплощенный» пик действия, растянутый во времени от 2 до 8 ч после введения инсулина; продолжительность действия (12–16 ч) определяет только пролонгированный инсулин.
Основной недостаток традиционной инсулинотерапии состоит в необходимости строгого соблюдения стабильного режима питания и физической активности. Это обстоятельство – одна из главных причин, по которой в последние годы многие больные сахарным диабетом предпочли перейти на режим интенсивной инсулинотерапии, который делает жизнь больного менее регламентированной, что улучшает ее качество.
2. Интенсивная инсулинотерапия:
• введение дважды в сутки инсулина промежуточного действия дополняется инсулином короткого действия, обычно вводимым перед 3 основными приемами пищи;
• концепция «базис-болюс» – частое введение («болюсное») простого инсулина перед приемами пищи производится на фоне вводимого в вечерние часы инсулина длительного действия («базисное»).
К интенсивной терапии относят и лечение дозатором инсулина (помпой) – аппаратом, автоматически непрерывно подающим инсулин в подкожно-жировую клетчатку. Инсулиновая помпа – это пока единственное устройство, обеспечивающее постоянное круглосуточное подкожное введение инсулина малыми дозами в соответствии с заранее запрограммированными значениями.
Ведутся работы над комплексом оборудования, который получил название «искусственная панкреас». При интеграции инсулиновой помпы с аппаратом, постоянно измеряющим сахар в крови (типа глюкометра постоянного ношения), введение инсулина производится в соответствии с данными об уровне сахара в крови, передаваемым глюкометром на помпу. Таким образом «искусственная панкреас» максимально точно имитирует работу настоящей поджелудочной железы, обеспечивая предельно физиологичную компенсацию диабета.
Интенсивная инсулинотерапия при сахарном диабете 1 типа.
С началом серийного производства специальных, удобных для частого введения инсулина, так называемых инсулиновых ручек с атравматичными инъекционными иглами, режим частого введения инсулина (интенсивная инсулинотерапия) стал более привлекательным для многих больных СД.
Принцип интенсивной инсулинотерапии диабета 1-го типа заключается в том, что с помощью утренней и вечерней инъекций инсулина промежуточного действия создается определенный фоновый (базальный) уровень инсулинемии между приемами пищи и в ночные часы, а за 30 мин перед основными приемами пищи (3–4 раза в день) вводится адекватная пищевой нагрузке доза простого инсулина. На фоне режима интенсивной инсулинотерапии, в отличие от традиционного, суточная доза пролонгированного инсулина оказывается существенно меньше, а простого – больше.
Вместо 2 инъекций инсулина промежуточного действия можно в вечерние часы ввести однократно инсулин длительного действия, что обеспечит базальный уровень инсулинемии в ночное время и днем между приемами пищи; перед основными приемами пищи вводится простой инсулин (концепция «базисболюс»).
Показания к применению человеческого инсулина при диабете. Поскольку препараты человеческого инсулина обладают наименьшей иммуногенностью, их особенно целесообразно назначать при диабете беременных или для быстрой компенсации острых обменных нарушений, у детей, которые, как известно, очень активно реагируют на введение чужеродных белков. Назначение человеческого инсулина также показано больным с аллергией к другим видам инсулина, а также при инсулиновых липоатрофиях и липогипертрофиях.
Осложнения инсулинотерапии сахарного диабета проявляются в виде гипогликемических реакций, инсулинорезистентности (с потребностью в инсулине более 200 ЕД/сут), аллергии, липоатрофии или липогипертрофии в местах инъекций инсулина.
Липогипертрофию вызывает ежедневное введение инсулина в одно и то же место. Если инсулин вводится в один и тот же участок тела не чаще 1 раза в неделю липогипертрофия не развивается. Эффективного терапевтического метода лечения липогипертрофии не существует и если она представляет выраженный косметический дефект, то удаляется хирургически.
